מחלת עיניים כרונית הפוגעת במרכז הרשתית – המקולה. ניוון מקולרי משפיע על הראייה המרכזית והוא הסיבה המובילה לירידה משמעותית בראייה ועיוורון בעולם המערבי באנשים מגיל 60 ומעלה. מהם תסמיני המחלה? מהם גורמי הסיכון? כיצד מאבחנים ניוון מקולרי גילי ואילו טיפולים קיימים?
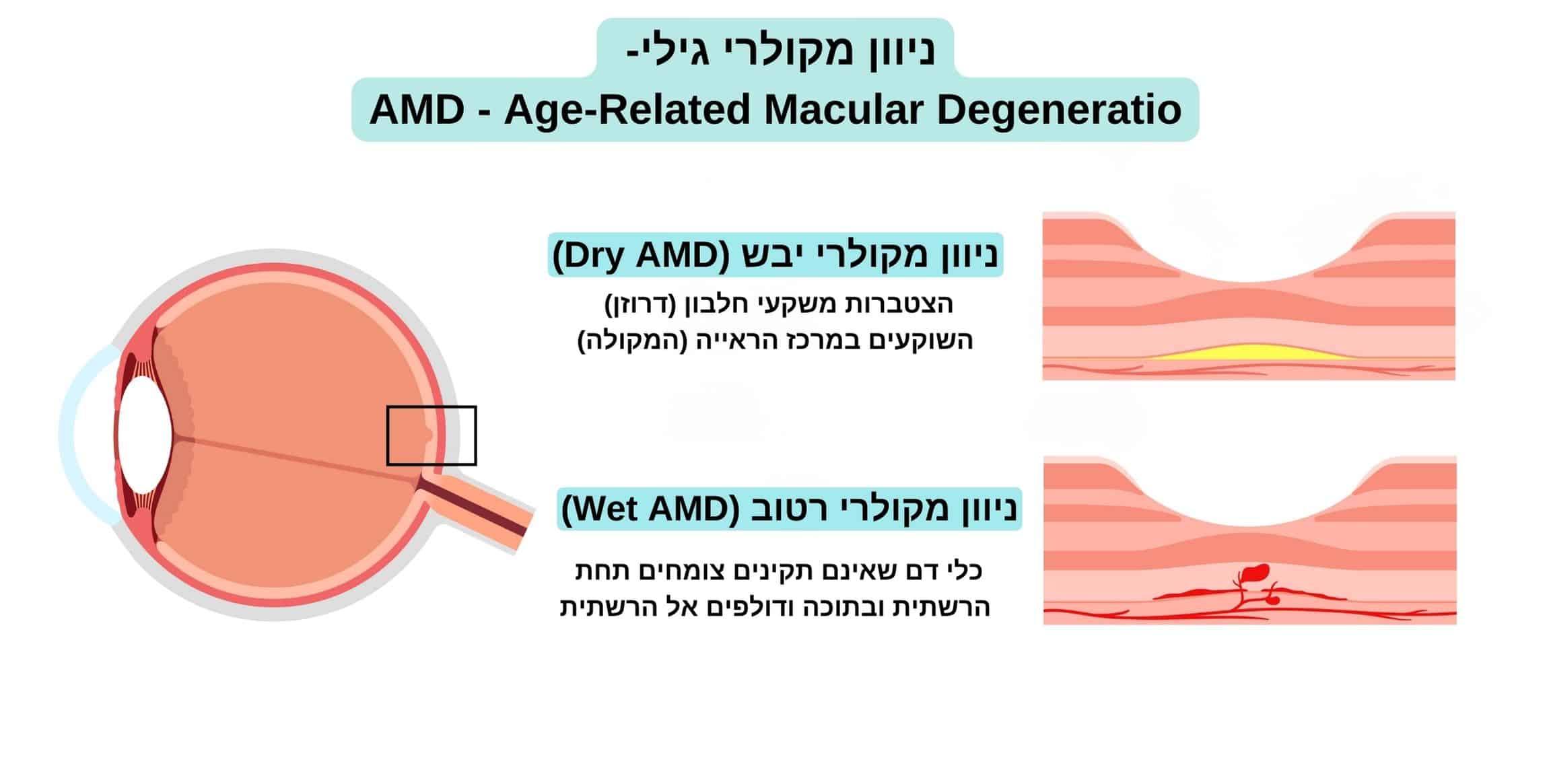
ניוון מקולרי – שלבי התקדמות המחלה
ניוון מקולרי יבש (Dry AMD)
הצורה הנפוצה ביותר של המחלה, מופיעה בכ-90% מן המקרים. מתאפיינת במשקעים השוקעים במרכז הראייה (המקולה) לרוב, בשלבים המוקדמים של המחלה אין השפעה על הראייה כלל או שהשינויים בחדות הראייה הם קלים ומטופלים רבים הסובלים מהמחלה בשלב זה כלל אינם מודעים לקיומה. בצורה זו של המחלה הראייה יכולה להישאר ללא שינוי שנים רבות, ופגיעה בראייה היא לרוב הדרגתית ואיטית. עם זאת, במצבים מתקדמים עלולה להתפתח הידקקות ואטרופיה של מרכז הראייה עד לכדי אבדן ראייה מרכזי ופגיעה קשה ובלתי הפיכה בראייה.
ניוון מקולרי רטוב (Wet AMD)
שלב מתקדם של ניוון רשתית גילי בו כלי דם שאינם תקינים צומחים תחת הרשתית ובתוכה. כלי דם אלו דולפים אל הרשתית וגורמים לבצקת, דימומים והצטלקות של הרשתית עד לכדי ליקוי ראייה קשה. מטופלים הסובלים מניוון מקולרי רטוב עשויים לחוות הדרדרות פתאומית בראייה. הצורה הרטובה מופיעה בכ-10% מן המקרים.
מהם התסמינים של AMD?
התסמינים של ניוון רשתית גילי יכולים
להופיע בעין אחת או בשתיהן וכוללים:
- ירידה בחדות הראייה, בעיקר במרכז שדה הראייה בעוד שהראייה ההיקפית נשמרת יחסית.
- עיוות בראייה.
- הופעת כתם במרכז הראייה.
- צורך בתאורה בהירה לקריאה.
- בשלב מתקדם יופיעו קשיים חמורים בראייה הפוגעים ביכולת לקרוא, לנהוג, לזהות פנים וכד'.
מהם גורמי הסיכון לניוון רשתית גילי?
גורם הסיכון המשמעותי ביותר הוא גיל מתקדם. המחלה מתפרצת בעיקר באנשים מעל גיל 70 אך יכולה להופיע גם בשנות ה-50 וה-60. גורמי סיכון נוספים כוללים בין היתר היסטוריה משפחתית של ניוון מקלורי, עישון מוצרי טבק ועודף משקל.
כיצד מאבחנים ניוון מקולרי?
קיים קושי באבחנה של ניוון מקולרי גילי מכיוון שהמוח מסתגל לירידה בראייה בעין אחת ויכול לפצות על מידע בלתי תקין שמתקבל ממנה. בשלבים המוקדמים של המחלה לעיתים הגילוי נעשה באופן מקרי בבדיקה שגרתית. לכן, ישנה חשיבות גבוהה לבדיקת עיניים שנתית החל מהעשור החמישי לחיים. בדיקה על ידי מומחה ברפואת עיניים יכולה לזהות את השינויים ברשתית ולאפשר מעקב וטיפול. אבחון המחלה נעשה על ידי בדיקת קרקעית העין באמצעות מנורת סדק לאחר הרחבת אישונים, הבדיקה אינה פולשנית ואינה כואבת. במידת הצורך, הרופא יפנה את המטופל לביצוע בדיקות הדמיה נוספות.
ראיון בסטטוסקופ עם ד"ר רוזנפלד בנושא ניוון מקולרי (ניוון רשתית):
מהו הטיפול בניוון מקולרי?
הטיפול בניוון מקולרי בשלב היבש של המחלה מתמקד בשינויים באורח החיים הכוללים הפסקת עישון והפקדה על תזונה בריאה. בנוסף, בדרגת חומרה בינונית ומעלה יומלץ על נטילת תוסף תזונה המשלב וויטמינים שמפחית את התקדמות המחלה לשלב הרטוב בכ-25% מן המטופלים על פני 5 שנים. (AREDS2 – מומלץ רק לחלק מהמטופלים ולא לכל המטופלים, יש להתייעץ עם רופא העיניים).
הטיפול בשלב היבש של המחלה מוגבל בעיקר למניעה. בשנים האחרונות היו מספר פריצות דרך בפיתוח תרופות חדשות שתפקידן למנוע את ההתקדמות האיטית של השלב היבש וחלקן כבר זמינות לשימוש (אך אינן נכללות בסל הבריאות).
הטיפול בשלב הרטוב של המחלה עבר מהפך בעשורים האחרונים עם פיתוחן של זריקות תוך עיניות מסוג נוגדי VEGF (Anti-Vascular Endothelial Growth Factor therapy). התרופות מוזרקות ישירות לזגוגית העין ופועלות כנגד חלבון המעודד צמיחת כלי דם שאינם תקינים ברשתית. בעזרת שגרת טיפול נכונה, ניתן במקרים רבים להאט או לעצור את הפגיעה בראייה ובמקרים מסוימים אף להביא לשיפור בראייה. הטיפול נעשה במרפאת הרופא תחת הרדמה מקומית בטיפות. חשוב לציין שהיעילות של זריקות תוך עיניות תלויה רבות באבחון מוקדם של המעבר מן הצורה היבשה של המחלה לצורה הרטובה.
רוב המטופלים שומרים על חדות ראייה תפקודית לאורך שנים עם טיפול מתאים, אם כי אצל חלק קטן המחלה מתקדמת למרות הטיפול.