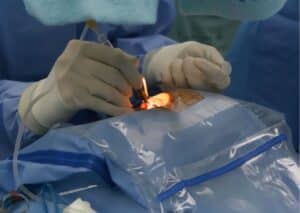
מהו ניתוח רשתית – Retina Surgery
ניתוחי רשתית מבוצעים לטיפול בהתפתחותם של מצבים המשפיעים על הרשתית ופוגעים בראייה. בכוחם לשמר את איכות הראייה ובמקרים מסוימים אף לשפר אותה. באילו מצבים יש צורך בניתוח רשתית? מהם סוגי הניתוחים לטיפול ברשתית? כיצד מבוצע ניתוח רשתית ומהי הפרגנוזה עבור מי שעתיד לעבור את הניתוח?
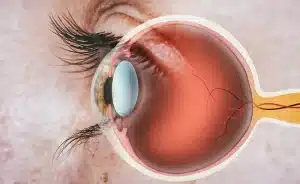
מהי הרשתית ומה תפקידה?
הרשתית (Retina, מן הלטינית rate שפירושה רשת) היא שכבת תאים דקה הממוקמת בחלקו האחורי של גלגל העין. תפקידה של הרשתית הוא להמיר אור הממוקד על ידי הקרנית והעדשה לאותות עצביים המועברים אל המוח לעיבוד תמונה. על הרשתית ישנם קולטני אור (רצפטורים) ותאים נוספים להם תפקיד מרכזי בעיבוד קלט ראייתי ראשוני. הרשתית מעורבת ביצירת תפיסה חזותית ובשל כך היא למעשה איבר עצבי. הרשתית היא רקמה דקה מאוד, בעובי של כ-300 מיקרון בלבד ולה מבנה כלי דם ייחודי לכל אדם (בדומה לטביעת אצבע), מיפוי מבנה כלי הדם ברשתית אף משמש בזיהוי ביומטרי. הרשתית עדינה, מורכבת ופגיעה הן למחלות והן לחבלה. לרשתית פגועה השלכות משמעותיות על יכולת הראייה ומכאן על איכות החיים.
מהם הסימנים המצביעים על פגיעה ברשתית?
הרשתית, בדומה לאיברים אחרים בגוף האדם יכולה לסבול מפגיעה מבנית (קרע, חור וכדומה), תהליכים ניווניים בשל גיל מתקדם, דלקת או מחלה. התסמינים האפשריים במצבים בהם הרשתית נפגעת כוללים:
- הופעת כתם שחור במרכז הראייה
- עצמים צפים בעין הנראים כזבובים או לכלוך (רחפנים – Floaters)
- דימום עיני
- עיוות קווים ישרים
- הבזקי אור
- הופעת "מסך" או "וילון" בשדה הראייה
- "עננים" בשדה הראייה
- ירידה בחדות הראייה, איטית או פתאומית
לתסמינים הנ"ל יכולים להיות מספר גורמים, חלקם קשורים ברשתית וחלקם במבנים אחרים. כאשר מופיע אחד או יותר מתסמינים אלו יש לפנות לבירור אצל מומחה רשתית שהוא הסמכות הרפואית העיקרית באבחון וטיפול בבעיות רשתית.
המלצות מטופלים
באילו מצבים יש צורך בניתוח רשתית?
היפרדות רשתית וקרעים ברשתית – Retinal Detachment and Retinal Tears
גוף הזגוגית הוא חומר דמוי ג'ל הממלא את גלגל העין. הרשתית אחוזה בזגוגית במספר נקודות בהן ראש עצב הראייה, מרכז הרשתית (המקולה) והחיבור הקדמי של הזגוגית. כאשר גוף הזגוגית עובר תהליך ניווני הוא מתכווץ ומתחיל להיפרד מן הרשתית. היפרדות זגוגית (להבדיל מהיפרדות רשתית) היא מצב נפוץ באנשים מעל גיל 50 ובמרבית המקרים, אם אין הפרעה בראייה, אינה דורשת טיפול. לעיתים, התכווצותה של הזגוגית גורמת למשיכה חזקה ברשתית ולהיווצרות קרע/ים. בקרעים ברשתית ניתן לטפל באמצעות לייזר אך אם הקרע אינו מאובחן ומטופל בזמן הוא עלול להתפתח לכדי היפרדות רשתית, מצב המחייב תיקון דחוף בניתוח. גורמי סיכון נוספים להיפרדות רשתית לצד גיל מתקדם כוללים קוצר ראייה גבוה, חבלה ורקע משפחתי או גנטי.
ממברנה אפירטינלית – Epiretinal Membrane – ERM
ממברנה, או קרום אפירטינלי היא רקמה המתפתחת על הרשתית במרכז שדה הראייה. במרבית המקרים היא משנית להיפרדות זגוגית, תהליך טבעי תלוי גיל בו הזגוגית נפרדת מהדפנות הפנימיות של העין. כאשר הממברנה גורמת לשיבושים משמעותיים בראייה יש להסירה על ידי ניתוח רשתית.
חור מקולרי – Macular Hole
מרכז הרשתית הוא המקולה, חור מקולרי מתפתח באזור זה לרוב כאשר מרכז הרשתית נמשך על ידי גוף הזגוגית בשל תהליכים תלויי גיל. לעיתים החור ייסגר עצמונית אך כאשר מדובר על חור גדול יש צורך בהתערבות כירורגית. המצב יכול להיות משני גם לתהליכים דלקתיים בעין ולחסימת וריד ברשתית.
דימום בזגוגית העין
דימום בזגוגית העין ממלא את חלל העין בדם, ברוב המקרים באופן פתאומי המלווה בירידה משמעותית בכושר הראייה. הסיבות להופעתו של דימום בזגוגית כוללות סיבוכים של מחלת הסוכרת, היפרדות זגוגית, חסימה ורידית וחבלה באזור העין. הדימום לרוב לא יגרום לכאב ואף עשוי להיספג באופן ספונטני. עם זאת, הופעה של דימום בזגוגית מחייבת בדיקה מידית על ידי מומחה רשתית לקביעת הגורם והחלטה לגבי מעקב וטיפול. במקרים בהם הדימום אינו נספג וממשיך לפגוע בראייה, הפתרון הוא ניתוחי.
חבלה – טראומה עינית
חבלה באזור העין, פציעה חודרת לעין, כניסת גוף זר לתוך העין, כוויה ומצבים נוספים עלולים לגרום לנזקים משמעותיים עד לכדי עיוורון. טראומה עינית יכולה לגרום נזק לרשתית בדרכים רבות כולל בצקת, חור מקולרי, קרעים ברשתית והיפרדות רשתית. בעוד שמרבית החבלות הקלות באזור העין ידרשו בדיקה ומעקב בלבד, ישנם מצבים הדורשים התערבות ניתוחית.
מהם סוגי הניתוחים לתיקון היפרדות רשתית?
ניתוח חיגור – Scleral Buckling
ניתוח חיגור מבוצע לתיקון היפרדות רשתית במקרים בהם נוזלים נכנסים מתחת לרשתית ומפרידים אותה מהשכבות הסמוכות לה. טרם פיתוחן של טכניקות כירורגיות מתקדמות יותר, ניתוח חיגור היה הדרך היחידה לטיפול בהיפרדויות רשתית, והוא עדיין אחת משתי הטכניקות העיקריות למצב זה. במצבים מסוימים הוא אף הטכניקה המועדפת. הניתוח הוא חוץ עיני, במהלכו המנתח מאתר את הקרע ומבצע הקפאה שלו דרך דופן העין על מנת ליצור צלקת סביבו. לאחר מכן מונחת רצועת סיליקון מתחת לשרירי העין ומקובעת בעזרת תפרים. מטרת הניתוח היא לקרב את דופן גלגל העין לרשתית ולהקטין את המשיכה הפנימית שגרמה להיפרדותה. בתום הניתוח מונחים תפרים נספגים לסגירת הלחמית. לאחר ההחלמה לא רואים את רצועת הסיליקון ולרוב היא לא מורגשת, לא גורמת לתופעות לוואי ונשארת בעין כל החיים. ניתוח חיגור נערך בהרדמה כללית ונמשך כשעה וחצי. סיכויי ההצלחה בניתוח חיגור הם כ-85 אחוזים. יש לציין כי הוא אינו מתאים לטיפול בכל מקרה של היפרדות רשתית.
ניתוח ויטרקטומיה (הסרת זגוגית העין) – Vitrectomy
בשנות ה-70 של המאה הקודמת חלה מהפכה של ממש בניתוחי רשתית עם פיתוחה של שיטה ניתוחית חדשה – ויטרקטומיה. שיטה זו פתחה צוהר לעולם של הליכים ניתוחיים וכיום היא הנפוצה לטיפול בבעיות רשתית המחייבות התערבות במגוון מצבים. יתרונות השיטה כוללים ראות טובה יותר למנתח המקלה על זיהוי פגמים ברשתית, סיכוי נמוך יותר לשינויים בתשבורת העין בעקבות הניתוח (שינוי במרשם למשקפיים) ולרוב זמן החלמה קצר יותר. הניתוח הוא זעיר פולשני ונעשה בו שימוש בחתכים שלרוב אינם דורשים תפרים.
מהלך הניתוח: בניתוח ויטרקטומיה המנתח מסיר את עיקר הזגוגית (Vitreous), הג'ל שממלא את חלל העין. השלב הראשון לאחר הרדמה הוא ביצוע שלושה חתכים זעירים בלובן העין. בחתכים אלו מוחדר הציוד הכירורגי הכולל תאורה, עירוי תמיסה המחליפה את הזגוגית המוסרת ומכשיר הוויטרקטום (Vitrectome). הזגוגית נכרתת על ידי המכשיר שחותך ושואב אותה החוצה מגלגל העין. בהתאם לשיקול דעתו של המנתח, את הזגוגית שמוציאים במהלך הניתוח מחליפים בנוזל, גז או שמן סיליקון (אם נבחר סיליקון יש צורך בהליך נוסף להוצאתו לאחר מספר חודשים). משך הניתוח הוא כשעה, לרוב הוא נעשה בהרדמה מקומית או תחת טשטוש ואינו דורש תפרים. שיעורי ההצלחה בניתוח ויטרקטומיה להיפרדות רשתית עומדים על כ-90 אחוזים.
הזרקת גז – (Pneumatic Retinopexy (PR
ניתוח זה משמש לטיפול בהיפרדות רשתית. בחירה בניתוח זה מתאימה בעיקר להיפרדות רשתית עם קרעים בחלק העליון של הרשתית ולרוב הוא מבוצע בהרדמה מקומית. ישנן שתי דרכים לבצע את הניתוח:
- הקפאה (קריותרפיה) – המנתח מבצע טיפול בהקפאה בדופן העין באזור שגרם להפרדות הרשתית, לאחר מכן מוזרק גז אל חלל הזגוגית שצובר נפח במשך מספר ימים. הרופא מנחה את המטופל כיצד לשמור על מנח הראש שיאפשר לגז לדחוף את אזור הקרע לדופן העין. בועת הגז מונעת כניסת נוזל חדש תחת הרשתית בזמן שנוצרת צלקת הגורמת לסגירה של החור ברשתית והנוזל הקיים ייספג במהלך תקופת ההחלמה.
- ניתוח בשני שלבים – בשיטה זו בשלב הראשון מוזרק לעין הגז והמטופל חוזר לביתו. במהלך תקופת ההחלמה משלימים את הטיפול בעזרת מכשיר לייזר.
אחוזי ההצלחה בניתוח הזרקת גז עומדים על בין 70-85%. למרות ששיטה זו מתאימה למטופלים מסוימים בלבד, היתרון בבחירת גישה ניתוחית זו הוא בהיותה ההתערבות הפולשנית פחות מבין שלושת האפשרויות עם החלמה מהירה ושיעור סיבוכים נמוך.
האם ניתוח הוא האופציה היחידה לטיפול בבעיות רשתית? כיצד נבחרת השיטה הניתוחית?
לאחר אבחון מצב הרשתית, הרופא ישקול את אפשרויות הטיפול תוך לקיחה בחשבון את גילו ומצבו הבריאותי הכללי של המטופל, האנטומיה הספציפית שלו, מצבים נוספים המשפיעים על הראייה (נוכחותו של קטרקט לדוגמא), סיכויי ההצלחה של כל ניתוח בהתאמה, תופעות לוואי וסיכונים וייתן את המלצתו לאור ניסיונו ומומחיותו. הרופא יסביר את האפשרויות למטופל, את ההשלכות של כל בחירה ויחד יקבע המשך הטיפול.
מהי שיטת ההרדמה הנהוגה בניתוח רשתית?
בדרך כלל ניתוח ויטרקטומיה נעשה בהרדמה מקומית. המשמעות היא שהמטופל נשאר ער לאורך הניתוח. ישנה אופציה של הרדמה בטשטוש (סדציה) ובמצבים המחייבים זאת גם הרדמה מלאה. מי שחושש מלעבור ניתוח בעין בערות מלאה יכול להיעזר בתרופת הרגעה קלה בתיאום עם המנתח. לעומת ויטרקטומיה, ניתוח חיגור נעשה במרבית המקרים בהרדמה מלאה.
מהן ההכנות לקראת ניתוח רשתית?
כהכנה לניתוח, יש ראשית לפנות אל רופא/ת המשפחה לקבלת אישור לביצוע הניתוח וסיכום מידע רפואי הכולל מצבים רפואיים מהם המטופל סובל, את כל התרופות הקבועות שהמטופל נוטל ופירוט אלרגיה ידועה לתרופות. בהתאם לסוג הניתוח ולשיקול דעתו של המנתח יש לבצע גם בדיקות דם טרום ניתוחיות, בדיקת א.ק.ג וצילום חזה. מטופלים העוברים ניתוח רשתית בהרדמה מקומית לא נדרשים לצום, בעוד שהרדמה בסדציה (טשטוש לווריד) והרדמה מלאה ידרשו צום מלא של בין 6 ל-8 שעות בהתאם להוראות הרופא.
לבית החולים יש להגיע עם מלווה ביום הניתוח או יום לפניו אם נדרש אשפוז.
למה לצפות לאחר ניתוח רשתית? האם ישנן הנחיות מיוחדות?
לאחר הניתוח המטופל מועבר להתאוששות עד להתפוגגות חומרי ההרדמה (במידה ועבר את הניתוח בסדציה או בהרדמה) וחזרה לערות מלאה. העין לרוב חבושה ותהיה סגורה במגן עין. לאחר השחרור, גם אם מרגישים בטוב יש להגיע הביתה, לקחת חופש מן העבודה ומטלות הבית ולאפשר לעין להחלים. יש להגיע לביקורת יום לאחר הניתוח.
בימים הראשונים לאחר ניתוח רשתית: תיתכן תחושת כאב, אי נוחות, תחושת גוף זר, ודמעת. אלו תופעות טבעיות שלרוב חולפות במהלך השבועות הראשונים לאחר הניתוח. ניתן להיעזר במשככי כאבים בהמלצת הרופא. חל איסור להרטיב את העין. בנוסף, יש להשתמש במגן עין. לפירוט לגבי סיבוכים ותופעות לוואי לאחר ניתוחי רשתית שלא מופיעים במאמר זה ויש להתייעץ בנוגע לכך עם הרופא המנתח. אם בוצע מילוי גז, המנתח ינחה את המטופל לגבי תנוחת הראש המתאימה לתמיכה בתוצאות הניתוח.
בחודש הראשון לאחר ניתוח רשתית: בהתאם לניתוח ולשגרת חיי המטופל, יש להקפיד על הנחיות המנתח בתקופת ההחלמה. לרוב ימליץ המנתח להימנע מפעילות גופנית מאומצת, מרחצה בים או בבריכה ולהימנע מטבילה במקווה. כיומיים לאחר הניתוח, לרוב ניתן לחפוף את השיער בתנוחת ראש אחורנית כדי למנוע כניסת מים לעין, וזאת למשך השבוע הראשון. יש להזליף טיפות עיניים לפי הוראות המנתח. ניתן לבצע פעולות כמו צפיה בטלוויזיה, בישול, קריאה וכד'. מרבית המטופלים חוזרים לשגרה מתונה לאחר כשבוע ימים בהתאם להנחיית הרופא המנתח.
הנחיות נוספות:
- חשוב להקפיד על היגיינה ולרחוץ ידיים היטב לפני כל נגיעה בעין.
- יש להימנע מפעילויות בסביבה מאובקת או חולית (גינון, טיול מדברי, ניקיון וכד').
- אין לעסוק בפעילויות שעשויות לגרום לחבלה בעין (משחקי כדור למשל).
- אם בוצע מילוי גז בעין אין לטוס או לנסוע למקומות גבוהים (לדוג' ירושלים או צפת) עד לאישור מן הרופא.
- אין לגרד את העין, ללחוץ עליה או לשפשף אותה.
- הנחיות נוספות ימסרו למטופל בהתאם למהלך הניתוח ומצבו המסוים.
האם ישנם סיכונים בניתוח רשתית?
תודות לטכניקות ניתוחיות מתקדמות וציוד חדשני, לניתוחי רשתית הנעשים ע"י מומחה רשתית מנוסה שיעורי הצלחה גבוהים יחסית ושכיחות סיבוכים נמוכה. חשוב לציין כי הערכת הסיכונים ושיעורי ההצלחה נקבעת בהתאם למצבו של המטופל וסוג הניתוח שהוא עובר. כבכל פעולה כירורגית ישנו סיכון של זיהום ודימום. במטופלים מעל גיל 50 אחת מתוצאות הניתוח היא התפתחות קטרקט בשיעור גבוה, סיבוכים נוספים כוללים שינויים בלחץ התוך עיני ואף והיפרדות רשתית וצורך בניתוחים נוספים.
מהי הפרגנוזה למי שעבר ניתוח רשתית?
בשני העשורים האחרונים חלה התפתחות ניכרת הן בשיטות הניתוחיות לטיפול בבעיות רשתית והן בציוד העומד לרשותו של המנתח. לא כל מי שעבר ניתוח רשתית יחזור לראייה שהייתה לו לפני מחלתו אך ניתוח רשתית הוא בעל סיכויי הצלחה גבוהים לשיפור באיכות הראייה. כך למשל, בניתוח ויטרקטומיה אחוזי ההצלחה הם בין 85-90% ומרבית המטופלים שבעי רצון מן ההחלטה לעבור ניתוח רשתית שכן הוא עשוי לשפר את ראייתם וכתוצאה מכך את איכות חייהם.
תשובות לשאלות נפוצות:
האם ישנה הגבלת גיל לניתוח רשתית?
ניתוחי רשתית מבוצעים בכל גיל, באופן עקרוני, כל עוד בריאות המטופל אינה מונעת ממנו לעבור הליך כירורגי, הוא מועמד מתאים לניתוח. יתר על כן, דווקא עבור בני גיל הזהב התועלת בשיפור הראייה גדולה. ראייה לא תקינה עשויה לגרום לנפילות, תאונות וחבלות, הימנעות מיציאה מן הבית והשתתפות בפעילויות חברתיות.
האם ניתן לשלב ניתוח ויטרקטומיה עם ניתוח קטרקט?
ישנם שני מקרים בהם מבצעים ניתוח ויטרקטומיה יחד עם ניתוח קטרקט:
- כאשר המטופל זקוק הן לניתוח קטרקט והן לויטרקטומיה. השילוב אינו מתאים לכל המטופלים, וההחלטה האם נכון לשלב את שני סוגי הניתוחים יחד תעשה על פי שיקול דעתו המקצועי של המנתח ובדיון משותף עם המטופל.
- לאחר ניתוח ויטרקטומיה ישנה שכיחות גבוהה של הופעת קטרקט. לכן, במידה והחלה התפתחות קטרקט והמטופל מעל גיל 50 או 60, המנתח עשוי להמליץ על ניתוח משולב על מנת לחסוך את הצורך בניתוח קטרקט בעתיד הקרוב. במקרה זה, ניתוח הקטרקט נעשה ראשון ואחריו המנתח ממשיך ומבצע את ניתוח הרשתית.
מי רשאי לבצע ניתוחי רשתית? מיהו מומחה רשתית – Retina Specialist ?
רופא עיניים או אופתלמולוג הוא מי שסיים בהצלחה את לימודי הרפואה והמשיך להתמחות ברפואת עיניים. הרופא נדרש לעמוד בכל הקריטריונים של משרד הבריאות ולקבל רישיון לעסוק באופתלמולוגיה. מומחה רשתית הוא מומחה ברפואת עיניים שהמשיך להתמחות על במחלות וניתוחי רשתית, לרוב במרכז רפואי גדול בחו"ל. הוא הסמכות המובילה בתחומו ורשאי לבצע אבחון, טיפול וכירורגיה מורכבת של העין. סך שנות הכשרתו של מומחה רשתית הוא כ-15 שנה. רופאי משפחה ורופאי עיניים כלליים יכולים להפנות מטופל אל מומחה רשתית אך ניתן גם לגשת עצמאית כאשר ישנה בעיה ידועה או חשד למחלת עיניים והמטופל מבקש לקבל את סטנדרט הטיפול הגבוה ביותר על ידי הסמכות הרפואית הבכירה בתחום זה.